Ulcus cruris (offenes Bein): Ursachen & Behandlung
Durchblutungsstörungen in den Beinen betreffen vor allem ältere Menschen. Bleiben sie über Monate oder Jahre unerkannt oder unbehandelt, kann sich infolgedessen ein Ulcus cruris, ein offenes Bein entwickeln. Dabei handelt es sich um ein chronisches, oft nässendes Geschwür am Unterschenkel, das infolge unzureichender Gewebedurchblutung nicht verheilt. Welche Ursachen zu einer Minderdurchblutung in den Beinen führen können, wie ein Ulcus cruris in den verschiedenen Stadien aussieht, welche Symptome auftreten und welche Behandlung sinnvoll sein kann, erfahren Sie im folgenden Artikel.
Definition: Was ist ein Ulcus cruris?
Während eine Wunde bei gesunden Menschen innerhalb von kurzer Zeit abheilt, ist das bei Älteren oder chronisch Kranken oft nicht so. Eine kleine Verletzung am unteren Bein oder am Fuß kann sich bei diesen Personen mit der Zeit zu einer tiefen Wunde entwickeln, die über einen längeren Zeitraum nicht abheilt. In einem solchen Fall spricht man von einem Ulcus cruris. Es handelt sich dabei um eine chronische Wunde, die als auch als Unterschenkelgeschwür oder als offenes Bein bezeichnet wird.
Wie entsteht ein Ulcus cruris?
Die häufigste Ursache für ein Ulcus cruris ist eine Durchblutungsstörung in den Beinen. Durch die unzureichende Durchblutung werden Gewebe und Haut nicht mehr ausreichend mit Sauerstoff und Nährstoffen versorgt. Sie werden sehr empfindlich und leicht verletzbar. Ein kleiner Stoß kann zu einer Wunde führen, die aufgrund der mangelnden Nährstoff- und Sauerstoffversorgung nicht oder sehr langsam heilt. Offene Beine sind die Folge.
Ursachen und Arten des offenen Beins
Die Minderdurchblutung in den Beinen kann auf verschiedene Krankheiten zurückzuführen sein. Meistens handelt es sich um eine Erkrankung der Beinvenen oder -arterien. Aber es gibt auch andere Faktoren, die an der Entstehung eines Ulcus cruris beteiligt sind. Unterschiedliche Fachbegriffe weisen auf die Ursache des Ulcus cruris hin. Da sich die Behandlung der verschiedenen Formen unterscheidet, sollte es auch stets Teil der Diagnose sein, die entsprechenden Auslöser zu ermitteln.
Ulcus cruris venosum: Venenschwäche als Auslöser
Das sogenannte Ulcus cruris venosum kommt am häufigsten vor. Die Ursache hierfür ist eine dauerhafte Venenschwäche, die auch chronische venöse Insuffizienz (oder abgekürzt CVI) genannt wird. An einer CVI leiden unter anderem Menschen, die Krampfadern haben. Gleichzeitig kann die CVI ein Krampfaderleiden noch verschlimmern. Krampfadern und Besenreiser können als eines der Zeichen für eine venöse Insuffizienz gesehen werden. Mitunter kommt es dadurch auch zu einer Venenentzündung.
Normalerweise wird das Blut in den Beinvenen entgegen der Schwerkraft zum Herzen transportiert. Dabei übernehmen die Venenklappen eine wichtige Aufgabe, denn sie sorgen dafür, dass das Blut nicht zurück in Richtung der Füße fließt. Bei einer CVI schließen die Venenklappen nicht mehr oder nur teilweise. Dadurch kommt es zu einem Rückstau des Blutes in den Venen und das Blut drückt auf die Gefäßwände. Ein Wasseraustritt aus dem angestauten Blut ins umliegende Gewebe führt zu Wasseransammlungen (Ödemen), welche eine Verhärtung des Bindegewebes bewirken können. Gefäße und Haut werden geschädigt und unzureichend mit Sauerstoff und Nährstoffen versorgt.
Eine kleine Verletzung kann sich im Endstadium zu einer größeren, schlecht heilenden Wunde entwickeln, einem venös bedingten offenen Bein oder Ulcus cruris venosum.
Ulcus cruris arteriosum: Ursache ist eine pAVK
Die sogenannte periphere arterielle Verschlusskrankheit (pAVK) zeichnet sich durch Ablagerungen in den Arterien der Beine aus (Arterienverkalkung). Dadurch sind die Arterien verengt und die Blutzufuhr ist behindert. Diese Durchblutungsstörungen haben zur Folge, dass es zu einer mangelhaften Versorgung des Gewebes mit Nährstoffen und Sauerstoff kommt.
Die Bedingungen für den Wundheilungsprozess sind ungünstig und aus einer zunächst unbedeutenden Verletzung kann ein Ulcus cruris arteriosum entstehen, ein arteriell bedingter Ulcus cruris. Risikofaktoren für eine periphere arterielle Verschlusskrankheit sind unter anderem Rauchen, Bluthochdruck und erhöhte Blutfettwerte.
Ulcus cruris mixtum: Venen und Arterien beteiligt
Manchmal sind an der Entstehung des offenen Beins sowohl Funktionseinschränkungen der Venen als auch der Arterien beteiligt. In diesem Fall sprechen Fachleute von einem Ulcus cruris mixtum, einem Ulcus cruris, der die Folge beider Ursachen ist.
Ulcus cruris: weitere Risikofaktoren
Es gibt weitere Umstände, die die Entstehung eines Ulcus cruris begünstigen können. Hierzu zählen folgende Faktoren:
- Diabetes mellitus (diabetischer Fuß)
- Hautkrebs
- Hautinfektionen
- Verletzungen und Verbrennungen
- mangelhafter Ernährungszustand und vermehrter Alkoholkonsum
- Medikamente, die die Durchblutung beeinträchtigen
- Allergien gegen Wundabdeckungen oder Pflaster
Venenthrombosen, also die Verstopfung einer Vene durch ein Blutgerinnsel, können als Spätfolge ebenfalls zu Ödemen und einer Mangeldurchblutung im betroffenen Bereich führen. Ein dadurch ausgelöstes Unterschenkelgeschwür wird als Ulcus cruris postthromboticum bezeichnet.
Ulcus cruris – Abgrenzung von Dekubitus und Erysipel
Sowohl beim Ulcus cruris als auch beim Dekubitus handelt es sich um chronische Wunden. Im Gegensatz zum Ulcus cruris ist der Dekubitus ein sogenanntes Druckgeschwür. Die Hauptursache für die Entstehung dieses Geschwürs ist ein permanenter Druck auf die Haut und das darunter liegende Gewebe, wodurch die Blutgefäße zusammengedrückt werden und es zu Durchblutungsstörungen kommt.
Das Risiko, einen Dekubitus zu entwickeln, besteht vor allem bei Menschen, die viel und lange liegen müssen, etwa infolge einer Bettlägerigkeit. Es wird daher auch als Wundliegen bezeichnet. Ein Dekubitus kann an allen Körperstellen entstehen, die Kontakt mit der Unterlage haben, vor allem an Zehen, Knöcheln, Fersen, Po, Beckenknochen, Knien oder Rücken.
Das Erysipel wird auch Wundrose oder Rotlauf genannt und ist eine entzündliche Erkrankung der Haut. Es wird durch Bakterien verursacht, die durch eine kleine Verletzung in die oberen Hautschichten eindringen, tritt örtlich begrenzt auf und ist gekennzeichnet durch eine Schwellung und Rötung.
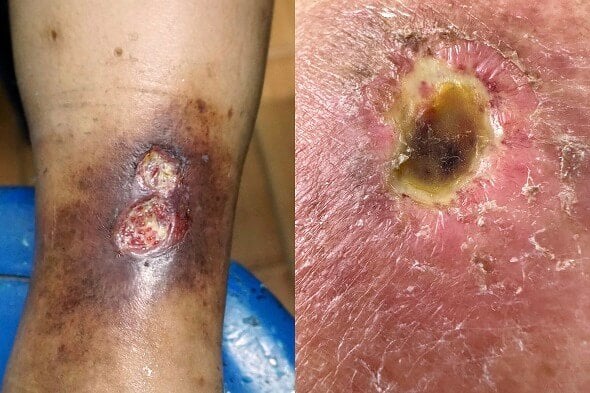
Symptome: Wie sieht ein offenes Bein aus?
Ein Ulcus cruris kann verschiedene Symptome verursachen, abhängig davon, wodurch das offene Bein entstanden ist. So unterscheiden sich die Beschwerden und das Aussehen der Wunde, je nachdem, ob ein Ulcus cruris venosum oder ein Ulcus cruris arteriosum vorliegt.
| Merkmal | Ulcus cruris venosum | Ulcus cruris arteriosum |
| Ort der Wunde | oft an der Innenseite des Oberschenkels oder oberhalb des Innenknöchels | oft an der Außenseite des Unterschenkels oder oberhalb des Außenknöchels |
| Aussehen | Haut in der Umgebung normal gefärbt oder dunkler, Rand flach und unregelmäßig | Haut in der Umgebung blass und kühl, Rand klein und rund |
| Tiefe | oberflächlich bis mäßig | tief |
| Wasseraustritt aus der Wunde | stark | gering |
| Wundschmerzen | mäßig | stark |
| Beschwerden in den Beinen | müde, schwere und schmerzende Beine; auch Krämpfe in den Waden; Schwellungen (Ödeme) an Unterschenkeln und Knöcheln | Schmerzen anfangs beim Gehen, später auch in Ruhe |
Ulcus cruris: Einteilung in Stadien
Noch bevor es zu einer offenen Wunde kommt, zeigen sich im frühen Anfangsstadium des Ulcus cruris Veränderungen der Haut und der dicht darunter liegenden Gefäße in den Beinen, insbesondere im Bereich der Knöchel. Hierzu gehören:
- Schwellungen durch Flüssigkeitsansammlungen im Gewebe (Ödeme)
- schuppige oder entzündete Haut (Ekzeme)
- bräunliche oder rötliche Hautverfärbungen am Knöchel
- Verhärtungen der Haut
Nachdem eine chronische Wunde entstanden ist, wird das offene Bein in verschiedene Stadien beziehungsweise Schweregrade eingeteilt, basierend auf der Tiefe und Ausdehnung:
- Grad 1: Der Ulcus befindet sich in den beiden oberen Hautschichten.
- Grad 2: Der Ulcus reicht bis in die untere der drei Hautschichten hinein.
- Grad 3: Das Geschwür erreicht durch seine Tiefe eine Sehne, einen Knochen, ein Band oder ein Gelenk.
- Grad 4: Die Ausdehnung des Ulcus entspricht Grad 3, jedoch kommt es zusätzlich zu einer Entzündung.
- Grad 5: Die Tiefe entspricht ebenfalls Grad 3, zusätzlich stirbt in der Wunde Gewebe ab (Nekrose).
- Grad 6: Die Tiefe entspricht Grad 3, eine Nekrose zeigt sich in der Wunde und zusätzlich im umliegenden Gewebe. Ein Gangrän, das heißt eine erweiterte Nekrose, kann die Folge sein.
Nekrose und Gangrän bei Ulcus cruris im fortgeschrittenen Stadium
Kommt es im späteren Verlauf zum Absterben von Gewebe, unterscheidet man zwischen zwei Formen:
Als Nekrose wird das Absterben von Zellen in einem Organismus bezeichnet. Es können verschiedene Gewebe, wie Knochen, Muskeln oder Organe, betroffen sein.
Beim Gangrän handelt es sich um eine besondere Form der Nekrose, bei der das abgestorbene Gewebe entweder eintrocknen kann (trockene Gangrän) oder sich durch eine Infektion mit Bakterien zersetzt (feuchte Gangrän).
Welcher Arzt behandelt einen Ulcus cruris?
Die Behandlung eines Ulcus cruris umfasst nicht nur die Wundversorgung und die Therapie der Mangeldurchblutung, sondern auch die Bekämpfung der Grunderkrankung, die die Durchblutungsstörung ausgelöst hat (Kausaltherapie). Nur auf diese Weise kann das offene Bein dauerhaft heilen und es kann verhindert werden, dass das Geschwür wieder auftritt.
An der Behandlung des Ulcus und der Grunderkrankung können verschiedene ärztliche und therapeutische Fachrichtungen beteiligt sein:
- Allgemeinmedizin (Hausarzt*Hausärztin)
- Phlebologie (Venenheilkunde)
- Wundtherapie (Wundversorgung)
- Gefäßchirurgie (Gefäßgesundheit)
- Dermatologie (Hauterkrankungen)
- Diabetologie (Behandlung eines Diabetes)
Je nach Ursache der Durchblutungsstörung entscheidet sich, welche*r Ärztin*Arzt für die Behandlung zuständig ist. Es kann durchaus sinnvoll sein, eine Spezialklinik für Venenleiden zur Therapie des offenen Beins aufzusuchen. Häufig finden sich dort alle erforderlichen Fachrichtungen unter einem Dach.
Ulcus cruris: Therapie der Durchblutungsstörung
In der Behandlung von Durchblutungsstörungen bei einem Ulcus cruris venosum ist die Kompressionstherapie der wichtigste Baustein. Darunter versteht man die Anwendung von Hilfsmitteln oder einem körperlichen Training, das die Durchblutung in den Beinen verbessern soll und Schmerzen lindern kann. Die Kompressionstherapie wird gemeinsam mit der Wundbehandlung als Lokaltherapie bezeichnet.
Die wichtigsten Maßnahmen der Kompressionstherapie sind:
- Medizinische Kompressionsstrümpfe, elastische Binden oder Bandagen: Diese pressen die Beinvenen von außen zusammen und verbessern so den Rückstrom des Blutes in Richtung Herz.
- Regelmäßige Bewegung der Beine wie Laufen, Schwimmen oder Radfahren sowie Venengymnastik: Dabei drücken die Muskeln in den Beinen auf die Venen und fördern durch die sogenannte Muskelpumpe den Blutfluss.
- Ausgewogene Ernährung und eine Reduktion von Übergewicht: So werden Risikofaktoren reduziert.
Gleichzeitig kann es helfen, vorhandene Krampfadern entfernen oder veröden zu lassen.
Bei einem Ulcus cruris arteriosum können im Rahmen der Therapie folgende Maßnahmen durchblutungsfördernd wirken:
- Operation, bei der die verkalkten und verengten Arterien in den Beinen geweitet (Dilatation), stabilisiert (Stent) oder über eine Bypass-Operation umgangen werden
- Medikamente, die die Durchblutung verbessern sollen
- Gefäßsport, zum Beispiel ein spezielles Gehtraining, bei dem zwischen Bewegung und Pausen abgewechselt wird
Beim arteriellen Ulcus cruris ist eine Kompression hingegen nicht geeignet.
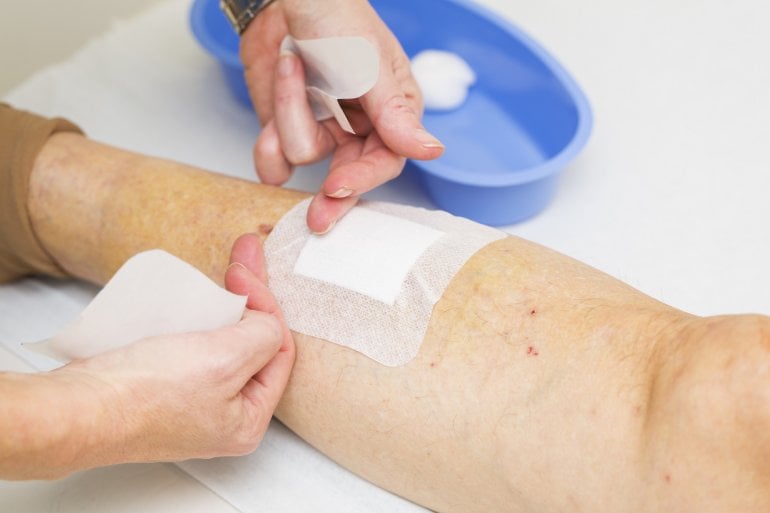
Offenes Bein behandeln: Wundversorgung und Pflege
Eine angemessene und professionelle Wundversorgung ist bei einem Ulcus cruris unabdingbare Voraussetzung dafür, dass eine Heilung stattfinden kann und mögliche Schmerzen vermindert werden. Wundauflagen sollten die Stelle schützend abdecken und für ein gutes Wundklima sorgen. Im Folgenden stellen wir Ihnen die wichtigsten Maßnahmen der professionellen Wundbehandlung vor.
Wundreinigung
Bei der auch als Wundtoilette oder Debridement bezeichneten Wundreinigung wird abgestorbenes, entzündetes oder verschmutztes Gewebe aus der Wunde entfernt. Dies kann auf unterschiedliche Weise erfolgen:
- chirurgisch mit einem Skalpell oder Löffel
- mechanisch mittels spezieller Wundauflagen, an denen Zelltrümmer, Keime oder überschüssige Flüssigkeit haften bleiben oder auch mithilfe eines Wasserstrahls beim Duschen
- chemisch durch die Verwendung von bestimmten Enzymen
- physikalisch mit feuchten Umschlägen oder Wasserstoffperoxid
- biologisch unter Zuhilfenahme steriler Fliegenmaden
Wundauflagen
Heutzutage werden in der Regel Wundauflagen verwendet, die ein feuchtes Wundmilieu herstellen (Hydrogele, Hydrokolloide). Denn das Feuchthalten der Wunde beschleunigt nachgewiesenermaßen die Wundheilung. Verschiedene weitere Auflagen (zum Beispiel Aktivkohleverbände, antimikrobielle Verbände oder silberhaltige Auflagen) kommen in bestimmten Phasen der Wundheilung unter gewissen Voraussetzungen zur Anwendung, beispielsweise bei:
- nässenden Wunden
- infizierten, verunreinigten oder riechenden Wunden
- schlecht heilenden Wunden
- tiefen Wunden
Welche Wundauflage im Einzelfall verwendet wird, entscheidet der*die behandelnde Arzt*Ärztin unter Berücksichtigung der Wundmerkmale, der Wundphase, dem Vorliegen weiterer Erkrankungen oder Allergien und der individuellen Krankheitsgeschichte der betroffenen Person. Einige dieser Produkte sind nach außen so dicht, dass man damit auch duschen kann.
Antibiotika und Antiseptika
Diese Medikamente können notwendig werden, wenn eine Besiedelung der Wunde mit Erregern vorliegt. Antibiotika können als Tablette eingenommen werden. Antiseptika werden lokal aufgetragen.
Vakuumversiegelungstherapie
Bei schwer heilenden Wunden wird die Stelle mit einer speziellen Wundauflage luftdicht abgedeckt. Diese ist über einen kleinen Schlauch mit einer Pumpe verbunden, die stetig überschüssige Wundflüssigkeit absaugt. Die Wunde bleibt dabei trotzdem feucht. Gleichzeitig wird im Bereich der Wunde ein Unterdruck erzeugt, der die Durchblutung fördern soll. Es liegen Ergebnisse aus wissenschaftlichen Studien vor, die darauf hinweisen, dass die Vakuumversiegelungstherapie, die auch als Unterdrucktherapie bezeichnet wird, die Wundheilung fördern und die Heilungsdauer verkürzen kann.
Hauttransplantate
Ein Hautransplantat kommt dann zur Anwendung, wenn die Wunde sehr groß ist und sich nicht von allein wieder schließt. Dabei wird ein Stück der eigenen Haut auf die Wunde aufgebracht. Meist wird dazu die Haut vom Oberschenkel verwendet. Heutzutage gibt es auch im Labor hergestellten künstlichen Hautersatz, mit dem die offene Stelle abgedeckt werden kann.
Ulcus cruris: Können Hausmittel helfen?
Ein offenes Bein ohne professionelle Unterstützung zu behandeln, ist nicht ratsam. Hausmittel wie Honig oder Propolis, Kamille, Arnika, Ringelblume oder Panthenol können mehr Schaden anrichten als helfen. Denn diese Mittel sind nicht für die Anwendung auf chronischen offenen Wunden gedacht und können die Haut zusätzlich reizen oder zu allergischen Reaktionen führen.
Wenn Betroffene neben der ärztlichen Behandlung die Heilung der Wunde fördern möchten, sollte auf Folgendes geachtet werden:
- Welche Salbe auf ein offenes Bein kommt, hängt von der Wunde und den individuellen Gegebenheiten ab. Eine Zinksalbe kann beispielsweise eingesetzt werden, wenn die Wundränder vor Feuchtigkeit geschützt werden sollen. Vaseline eignet sich für die Pflege der Wundumgebung. Vor der Anwendung von Salben im Bereich der Wunde, ganz gleich welcher Art, sollte immer ärztlicher Rat eingeholt werden.
- Viel Bewegung fördert die Durchblutung der Beine, langes Stehen oder Sitzen sollte vermieden werden.
- Bei einem venösen Ulcus cruris müssen medizinische Kompressionsstrümpfe konsequent getragen werden, um die Abheilung der Wunde zu unterstützen.
- Eine ausgewogene Ernährung mit viel Obst und Gemüse trägt allgemein zur Gesundheit und zu einem normalen Körpergewicht bei. Auf Alkohol und Rauchen hingegen sollte verzichtet werden.
Ist ein Ulcus cruris heilbar?
Die Behandlung einer chronischen Wunde ist sehr langwierig. Manchmal dauert es Wochen oder Monate, bis sich eine Wunde schließt. Wird das offene Bein frühzeitig professionell behandelt, kann es innerhalb weniger Monate vollständig abheilen. Ein Ulcus cruris venosum tritt jedoch öfter erneut wieder auf. Daher ist es wichtig, bestimmte Verhaltensweisen zu befolgen, die dies verhindern. Hierzu gehören in erster Linie das regelmäßige Hochlagern der Beine und das Tragen von Kompressionsstrümpfen.
Einige Wunden heilen jedoch gar nicht mehr oder verschlimmern sich trotz guter Wundbehandlung. Wenn eine Infektion mit Bakterien droht, die auf Muskeln, Sehnen oder Knochen übergreift, kann ein offenes Bein gefährlich werden. Denn dann ist mitunter eine Amputation des betroffenen Körperteils erforderlich.